Жаропонижающие средства для детей назначаются педиатром. Но бывают ситуации неотложной помощи при лихорадке, когда ребенку нужно дать лекарство немедленно. Тогда родители берут на себя ответственность и применяют жаропонижающие препараты. Что разрешено давать детям грудного возраста? Чем можно сбить температуру у детей постарше? Какие лекарства самые безопасные?
В этой статье:
Деформация грудной клетки у детей является серьезной врожденной или приобретенной патологией. Она встречается у 2% малышей. В зависимости от степени заболевания, у ребенка могут развиваться функциональные нарушения работы сердца и органов дыхания.
Причины деформации
Чаще всего причиной неправильного формирования грудной клетки является генетика. То есть, еще находясь в утробе матери, плод получает программу, отвечающую за неправильное развитие и рост хрящей грудной клетки. К счастью, во многих случаях врожденную деформацию грудной клетки у ребенка можно скорректировать, если вовремя заняться лечением ребенка.
Приобретенная деформация грудной клетки у ребенка происходит из-за таких серьезных заболеваний, как , туберкулез костной ткани, хронические патологии органов дыхания, сколиоз, а также травм и ожогов, возникающих в области грудины.
Как проявляется патология?
У 92% детей с врожденной патологии грудной клетки обнаруживается воронкообразная деформация грудины. Она характеризуется неполноценным ростом реберных хрящей и существенным увеличением грудины в поперечной оси. По мере роста ребенка патология становится более выраженной, при этом полость грудной клетки уменьшается, что в дальнейшем становится причиной искривления позвоночника и нарушений работы сердца, сосудов и органов дыхания.
Дети с деформацией грудной клетки, по сравнению со здоровыми сверстниками, отстают в физическом развитии, чаще болеют простудными и бронхо-легочными заболеваниями, вегетативными патологиями, быстрее устают во время занятий спортом.
Виды патологии
Деформация грудной клетки классифицируется на следующие виды:
- Килевидная деформация : грудь выступает вперед, будто киль от лодки. В простонародье называется «куриной грудью».
- Воронкообразная : грудная клетка выглядит излишне впалой, как будто вдавленной внутрь. Второе название «грудь сапожника».
- Плоская : грудина и ребра сплющены к переднезадней оси.
- Врожденная расщелина грудной клетки : грудина словно расщеплена на две части.
- Выгнутая : синдром Куррарино-Сильвермана, встречается редко.
- Реберно-мышечная аномалия : это комплексная патология костной ткани, затрагивающая не только грудную клетку, но и позвоночник, мышечный аппарат и другие органы.
Степень выраженности деформации бывает различной: у одних детей можно отметить небольшой косметический дефект, не требующий серьезной коррекции, а у других ярко выраженную патологию.
В современной травматологии выделяют 3 степени деформации грудной клетки:
- 1 степень. Глубина воронкообразного углубления не больше 2 см. Смещение сердца не обнаруживается.
- 2 степень. Глубина воронки от 2 до 4 см. Сердце смещено до 3 см.
- 3 степень. Глубина воронки от 4 см. Смещение сердца более чем на 3 см.
2 и 3 степень деформации грудной клетки у ребенка характеризуются патологическим давлением грудины на легкие. Это чревато развитием хронических бронхо-легочных заболеваний - бронхита, пневмонии и пр.
Методы диагностики
Физикальный осмотр детским врачом дает возможность выявить изменение формы, симметричности и окружности грудной клетки у детей, хрипы в легких, шумы в сердце и пр. Часто при осмотре таких детей диагностируются дизэмбриогенетические стигмы: повышенная подвижность суставов, готическое небо и т. д. Имеющиеся признаки деформированного строения грудной клетки требуют обязательной консультации у торакального хирурга, ортопеда и травматолога.
Торакометрия диагностирует степень и вид деформации, оценивает глубину и ширину грудной клетки, уточняет торакальные показатели и отслеживает их в динамике. Компьютерная томография и рентген грудной клетки детей позволяют получить более точные данные об имеющихся изменениях в грудине, ребрах и позвоночнике. С их помощью оценивается костное строение грудной клетки, наличие патологических изменений в легких, смещение органов по отношению друг к другу.
Лечение
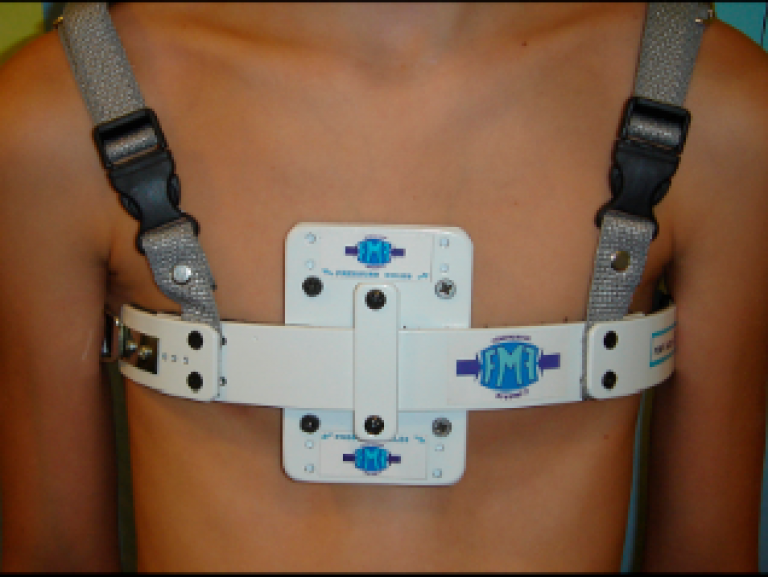
Лечение деформации грудной клетки у ребенка проводится под строгим контролем со стороны ортопеда. Килевидная патология грудины не требует специфической терапии, поскольку она не мешает полноценной работе внутренних органов. В этом случае у детей может наблюдаться только небольшая утомляемость и одышка. Дефект несложно устранить торакопластикой.
Консервативная терапия проводится при впалой грудной клетке. Курс лечения полностью зависит от степени западения грудины. 1 и 2 степень требуют проведения лечебной гимнастики, при этом упор делается на грудину: пациент учится отжиматься, разводить гантели в стороны, подтягиваться. Также ребенку показано заниматься такими видами спорта, как гребля и волейбол - нагрузки, полученные в результате этих упражнений, препятствуют дальнейшему западению грудины. Результат дает и качественный массаж.
В тяжелых случаях назначается хирургическая операция, но проводить ее можно не ранее достижения ребенком 7 лет. Дело в том, что в этом возрасте патология перестает формироваться. Во время операции врач делает надрез в грудной клетке ребенка и вставляет туда магнитную пластину. После операции снаружи на грудную клетку надевается специальный пояс с магнитом. Они начинают притягиваться друг к другу, происходит постепенный лечебный эффект - обычно впалая грудь изменяется через 2 года ношения магнитных пластин.
Если дефект грудной клетки обусловлен наследственностью, то первоначально ребенок обследуется на возможные патологии, которые могли вызвать данную деформацию, а затем проводится лечение - консервативное или хирургическое, в зависимости от первопричины заболевания.
Профилактика
Профилактические мероприятия включают в себя следующие рекомендации:
- Регулярное прохождение терапевтических осмотров.
- Своевременное лечение заболеваний дыхательной системы.
- Избегание травм и ожогов грудной клетки.
- Занятия спортом, достаточная физическая активность ребенка с тренировкой мышц брюшного пресса, позвоночника, спины.
- Здоровое питание.
Чем раньше будет диагностирована деформация грудной клетки у ребенка, тем успешнее и легче пройдет лечение. К тому же на начальной стадии заболевания можно вылечить патологию, не прибегая к хирургическому лечению.
Полезное видео о деформации грудной клетки
Килевидная деформация грудной клетки
Определение и патогенез
Килевидная деформация грудной клетки (КДГК) характеризуется симметричным или асимметричным искривлением кпереди грудины и сочленяющихся с ней ребер. КДГК вызывает у детей только косметический дефект; при функциональном обследовании не выявляется каких-либо отклонений от возрастных норм. Однако у подростков и у взрослых КДГК может вызывать функциональные расстройства (снижение жизненной емкости легких, повышение минутного объема дыхания, снижение коэффициента потребления кислорода и др.), обусловленные снижением подвижности ребер, нахождении всего грудино-реберного комплекса в состоянии "постоянного вдоха".
Классификация КДГК
Существует несколько классификаций КДГК, наиболее полную и практически значимую из которых предложили Г.А. Баиров и А.А. Фокин. Они выделяют три типа КДГК: манубриокостальный, корпорокостальный и костальный. Манубриокостальный тип характеризуется изгибом вперед рукоятки грудины и 2-3 сочленяющихся с ней реберных хрящей. Тело грудины и мечевидный отросток чаще смещены кзади. При корпорокостальном типе грудина либо косо направлена вниз и вперед по прямой линии с максимальным выпячиванием в области нижней трети, либо дугообразно выгнута вперед в области средней и нижней трети. Хрящевые отделы ребер нередко искривлены внутрь. Костальный тип обусловлен изгибом вперед реберных хрящей. Искривления грудины не выражены и чаще носят ротационный характер.
Методы лечения КДГК
Подавляющее большинство хирургов придерживаются мнения, что лечение КДГК только оперативное. Предложенные несколькими авторами методики коррекции КДГК с помощью "давящих" корсетов не получили широкого распространения. Первую торакопластику по поводу КДГК сделал Lester в 1953 году. У нас в стране первая операция выполнена Г.А. Баировым в 1967 году. Ниже мы приводим описание наиболее известных способов хирургического лечения КДГК.
Торакопластика по Ravitch M.
Производят поперечный субмаммарный разрез кожи. Прямые мышцы живота отсекают от грудины и реберных дуг. Большие и малые грудные мышцы отсекают от мест прикрепления на грудной клетке. Субперихондриально резецируют все реберные хрящи с обеих сторон, начиная со 2 включая реберные дуги. На оставшуюся в местах удаления хрящей надхрящницу накладывают кетгутовые швы, сморщивая ее в "гармошку". Таким образом, происходит укорочение межреберных промежутков и надхрящницы, а грудина опускается в нормальное положение. При выраженном искривлении грудины выполняют клиновидную стернотомию. Части грудины в месте стернотомии фиксируют двумя П-образными костными капроновыми швами. Поверх грудины с целью ее фиксации в корригированном положении сшивают друг с другом по средней линии большие грудные мышцы. Снизу к ним подшивают прямые мышцы живота. Рану послойно ушивают.
Торакопластика по Н.И. Кондрашину.
Производят вертикальный разрез кожи по передней поверхности грудной клетки от рукоятки грудины по центру ее и на 4 см ниже мечевидного отростка. Отсекают мечевидный отросток грудины и вместе с прямыми мышцами живота отводят книзу. Поднадкостнично производят поперечную стернотомию между I и II ребрами. В продольном направлении поднадкостнично между верхней и нижней стернотомией резецируют килевидно деформированное тело грудины, оставляя латеральные пластинки ее на месте соединения II-VII ребер с грудиной. Поднадхрящнично рассекают II-VII ребра с обеих сторон. После этого осуществляют транспозицию пересеченных ребер вместе с оставшимися пластинами тела грудины к центру и сшивают их между собой толстыми лавсановыми нитями узловыми швами. Швы на грудину накладывают соответственно II-VII ребрам. При этом ребра в местах их рассечения не сшивают. Вторые ребра двумя узловыми толстыми лавсановыми швами фиксируют к оставшейся части рукоятки грудины (рис. №1).
А б в
Рис. №1. Схема операции торакопластики по Н.И. Кондрашину при килевидной деформации грудной клетки.
А) разрез кожи; б) резекция тела грудины, рассечение II-VII ребер с обеих сторон; в) транспозиция пересеченных ребер вместе с оставшимися пластинами тела грудины к центру и сшивание их между собой.
Торакопластика по О.В. Дольницкому и Л.Н. Дирдовской.
Производят волнообразный разрез кожи с добавочным вертикальным по средней линии. Оголяют грудину и деформированные реберные хрящи на всем протяжении. Большие грудные мышцы, прямые мышцы живота, иногда и наружные косые мышцы отсекают от места их прикрепления. Поднадхрящнично иссекают реберные хрящи от 2-3 до 7 ребер справа и слева. На уровне 3-4-го межреберного промежутка осуществляют поперечную стернотомию грудины. Затем резецируют дистальный конец грудины в пределах 1- 1,5 см., на конце его формируют треугольный паз, куда пришивают мечевидный отросток лавсановыми швами. Натяжение прямых мышц живота вызывает опускание грудины кзади. Большие грудные мышцы соединяют по срединной линии между собой, а внизу к ним подшивают прямые и наружные косые мышцы живота. Таким образом, возникает своего рода мышечный каркас, оказывающий давление на грудину спереди (рис. №2).
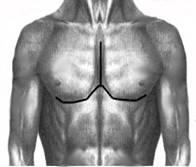
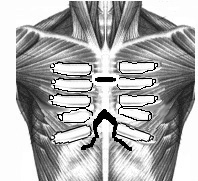
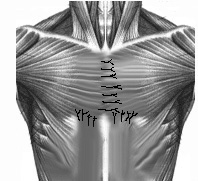
а б в
Рис. №2. Схема операции торакопластики по О.В. Дольницкому и Л.Н. Дирдовской при КДГК.
а) разрез кожи; б) резекция реберных хрящей, поперечная стернотомия, укорочение дистального конца грудины; в) фиксация грудины, сшивание больших грудных, прямых и наружных косых мышц живота.
Торакопластика (металлостернохондропластика) по В.А. Тимощенко.
Операцию выполняют при корпорокостальной и костальной формах КДГК. Производят поперечный субмаммарный разрез кожи производят от левой сосковой линии до правой. Мечевидный отросток отсекают от грудины. Тупым способом ретростернально отслаивают париетальную плевру с обеих сторон. Грудные мышцы расслаивают, обнажая только деформированные реберные хрящи. Последние субперихондриально резецируют. Реберные дуги отсекают от грудины. Выполняют поперечную клиновидную стернотомию с целью исправления ее деформации. Для надежной фиксации грудино-реберного комплекса в корригированном положении перед грудиной устанавливают титановую пластину, которую изгибают индивидуально по форме грудной клетки больного и фиксируют к костной части ребер. Реберные дуги фиксируют к грудине капроновыми швами. Пластину удаляют через 6 месяцев.
Применение наружного "давящего" корсета по Haje SA.
Методика основана на пластичных свойствах грудино-реберного комплекса у детей и заключается в постепенном сдавливании грудной клетки в сагиттальном направлении внешним корсетом. Автор описывает результаты лечения 21 пациента в возрасте до 13 лет, на которых одевали корсет оригинальной конструкции и, постепенно уменьшая длину боковых тяг, исправляли килевидную деформацию. Срок ношения корсета - до 2 лет.
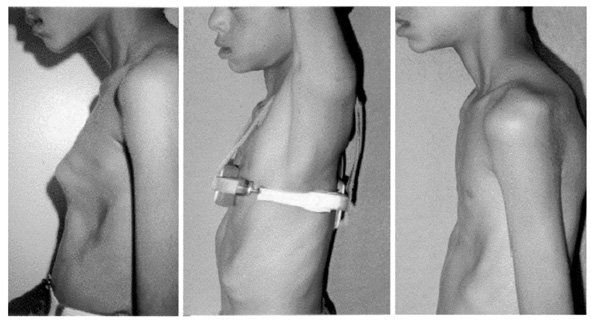
Рис. №3. Методика коррекции КДГК по Haje SA.
Подавляющее большинство методик хирургической коррекции КДГК весьма травматичны, поскольку включают манипуляции на костно-хрящевой и мышечной тканях грудной клетки. Многие авторы не применяют каких-либо дополнительных фиксирующих устройств для стабилизации грудино-реберного комплекса. Целесообразность использования наружного корсета, предложенного Haje, вызывает некоторые сомнения, учитывая необходимость постоянного ношения сдавливающего грудную клетку устройства в течение до двух лет.
Редкие врожденные деформации грудной клетки
К редким врожденным деформациям грудной клетки относятся реберно-мышечный дефект (Синдром Поланда), дефекты грудины (расщепление и раздвоение грудины), синдром Куррарино - Сильвермана. В литературе об этих пороках имеются единичные сообщения и M. Ravith считает, что они составляют примерно 2% от всех ДГК.
Реберно-мышечный дефект - Синдром Поланда
Синдром Поланда (СП) представляет собой комплекс пороков, включающий отсутствие большой и малой грудной мышц, синдактилию, брахидактилию, ателию (отсутствие соска молочной железы) и/или амастию (отсутствие самой молочной железы), деформацию или отсутствие нескольких ребер, отсутствие волос в подмышечной впадине и снижение толщины подкожно-жирового слоя. Отдельные компоненты этого синдрома впервые были описаны Lallemand LM (1826) и Frorier R (1839). Однако назван он по имени английского студента-медика Alfred Poland, который в 1841 году опубликовал частичное описание данной деформации. Полную характеристику синдрома в литературе впервые опубликовал Thompson J в 1895 году.
СП встречается с частотой 1:30000 - 1:32000 новорожденных и в 80% случаев бывает правосторонним. При левостороннем варианте иногда отмечаются различные проявления обратного расположения внутренних органов, от декстракардии до полной формы situs viscerum inversus. Деформация грудной клетки при СП варьирует от легкой гипоплазии до аплазии реберных хрящей или целых ребер на стороне поражения.
Лечение СП - сложное в техническом плане оперативное вмешательство. Оно преследует три цели: устранить дефект ребер и восстановить костный каркас, ликвидировать западение гемиторакса, создать правильные анатомические взаимоотношения мягких тканей с моделированием соска и молочной железы.
В 1961 году Sulaama M. с соавт. привел 5 наблюдений СП. У 4 больных была выполнена пластика реберными трансплантатами, взятыми субпериостально из окружающего региона с мышечной пластикой (Рис. 4). У одного больного с тотальным отсутствием двух ребер, после субпериостальной мобилизации, ребро над дефектом пересечено у проксимального конца, а ребро, лежащее под дефектом - у дистального. Свободные края ребер скреплены как мост над дефектом (Рис. 5).
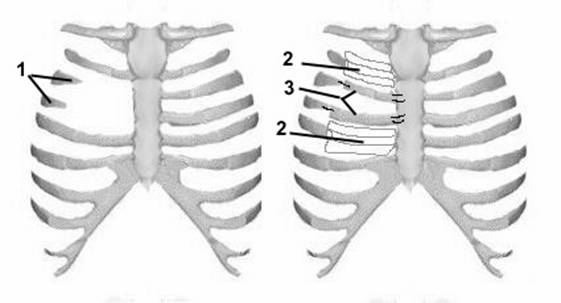
Рис. 4. Схема операции Sulaama 1 при синдроме Поланда.
1. - дефект ребер, 2. - оставшаяся после резекции хрящей надхрящница, 3. - перемещенные аутотрансплантаты.
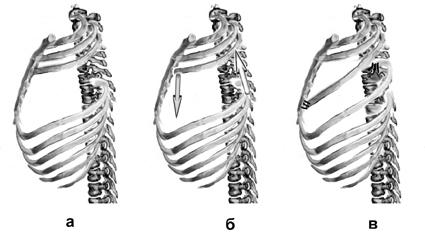
Рис. 5. Схема операции Sulaama 2 при синдроме Поланда.
а. - вид до операции; б. - перемещение ребер (направление показано стрелками); в - вид после операции.
Ravitch M. использовал для реконструкции расщепленные реберные трансплантаты с тефлоновым покрытием. Urschel HC в дополнение к реберным трансплантатам применял лоскуты из широчайшей мышцы спины. Haller JA писал, что сложная деформация грудной стенки требует вмешательства в раннем детском возрасте для замещения отсутствующих ребер и устранения парадоксального движения передней поверхности груди с образованием легочной грыжи. Для стабилизации грудной стенки, использовались аутогенные трансплантаты ребра и силиконовая протезная ткань для замены отсутствующей эндоторакальной фасции. Восстанавливая физиологическую функциональность, этот метод абсолютно не устраняет косметический дефект в следствие отсутствия большой и иногда малой грудных мышц. Однако сам автор отмечает, что применение силикона не дает хороших результатов в детском возрасте и приводит к ряду осложнений. Единственной методикой, позволяющей одномоментно устранить дефект ребер и косметические недостатки по мнению автора является применение реберных аутотрансплантатов с одномоментной пластикой частью широчайшей мышцей спины. У трех пациентов 10, 14, и 16 лет, оперированных по данной методике, получены хорошие результаты.
Г.А. Баиров привел описание 16 больных с СП, оперированных в возрасте от 4 до 11 лет. Среди его пациентов было 8 девочек и 8 мальчиков. Техника операции по Г.А. Баирову заключается в следующем: косым разрезом через место максимального западения по ходу межреберий с поворотом кверху у грудины обнажают грудино-реберный комплекс. Выделяют концы пораженных ребер. Из выше- и нижележащих ребер выкраиваются костные трансплантаты, которые вместе с надкостницей перемещаются в место дефекта и подшиваются к концам поврежденных ребер с одной стороны и к грудине с другой (Рис. 6).
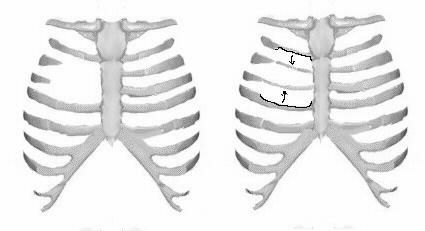
Рис. 6. Схема операции при синдроме Поланда по Г.А. Баирову
У 2 больных с целью коррекции деформации проводили за ребра тракционные нити, которые фиксировали на шине Маршева с небольшой тягой. У одного больного с большим реберным дефектом использован аллотрансплантат из большеберцовой кости. Результаты операций признаны хорошими.
Врожденная расщелина грудины
Врожденная расщелина грудины (ВРГ) - редкая патология. При данной аномалии обычно отсутствуют пороки сердца, грудина расщеплена частично или полностью, а перикард, так же, как и кожа, покрывающая грудину, интактны. Частичный дефект грудины обычно локализуется в верхней ее части и в области рукоятки, в противоположность торакальной и торакоабдоминальной эктопии сердца, при которых расщеплена преимущественно нижняя часть грудины. У большинства больных при неполном расщеплении грудины нижняя ее треть и мечевидный отросток сохранны. Помимо выраженного косметического дефекта, расщепленная грудина не выполняет и защитной функции. Передняя поверхность сердца и магистральные сосуды оказываются лежащими непосредственно под кожей, что несомненно представляет определенную опасность для жизни ребенка, учитывая высокий уровень детского травматизма.
В литературе описано 5 типов ВРГ (Рис. 7): 1. Расщепление только рукоятки грудины. 2. Расщепление рукоятки и верхней трети тела грудины (U-образная форма). 3. Субтотальное расщепление грудины (V-образная форма). 4. Тотальное расщепление грудины. 5. Расщепление нижней трети грудины и мечевидного отростка.
![]()
Рисунок 7. Типы расщелин грудины по Г.А. Баирову.
Имеется два классических метода закрытия срединного дефекта. Метод Longino L состоит в сшивании по средней линии рудиментов грудины после их частичного краевого иссечения (Рис 8). Эта операция применяется у детей раннего возраста, когда грудная клетка податлива, достаточно пластична, и половины расщепленной грудины могут быть соединены вместе без трудностей.
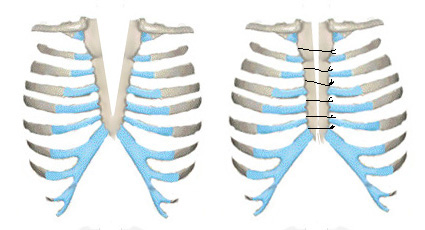
Рис. 8. Схема операции Longino при ВРГ.
Торакопластика по Sabiston отличается от предыдущей тем, что в дополнение к частичному краевому иссечению и сшиванию частей грудины, выполняется парастернальная косая субнадхрящничная хондротомия для увеличения (расширения) размеров грудной клетки и предотвращения сдавления внутренних органов (Рис. 9).
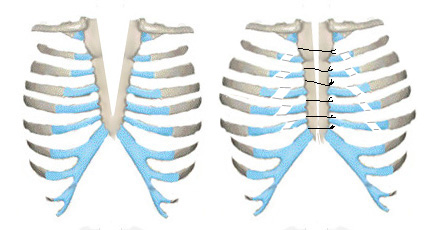
Рис. 9. Схема операции Sabiston при ВРГ.
Наряду с этим существует ряд модификаций. Knox L. при U-образной форме расщелины предложил резецировать горизонтальную (нижнюю) часть грудины, а затем укладывать ее для повышения прочности сверху образованной вновь из двух частей грудины (Рис. 10). По такой методике оперирован один больной с хорошим результатом.
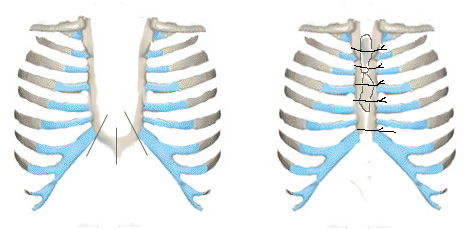
Рис. 10. Схема операции Knox L. при ВРГ. 1. - линии рассечения горизонтальной ветви грудины, 2. - аутотрансплантаты на грудине.
Г.А. Баиров опубликовал результат хирургического лечения 11 больных в возрасте от 1 мес. до 7 лет. Показаниями к операции по мнению Г.А. Баирова являются: парадоксальные маятникообразные движения органов средостения, приводящие к нарушениям кровообращения и венозному застою, нарушения дыхания, отсутствие костной защиты для сердца, легких и магистральных сосудов, увеличение дефекта с возрастом, косметический недостаток. У детей в возрасте до 1 месяца жизни Г.А. Баиров выполняет только сшивание рудиментов грудины по Longino. В более позднем возрасте проводилась операция типа Sabiston, дополняемая отсечением и перекрестной фиксацией mm. sternoclaidomastoideus к грудине (Рис. 11). Valla JS предложил в дополнение к первому методу пластики отсепаровывать надкостницу с соединенных частей грудины и фиксировать ее на противоположной стороне.
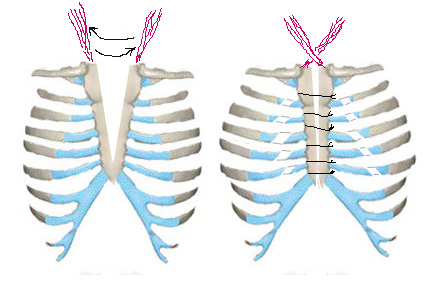
Рис. 11. Схема операции по Г.А. Баирову при ВРГ.
Основным недостатком при выполнении всех описанных выше операций, особенно у детей старшего возраста, является в той или иной степени уменьшение объема грудной клетки, особенно при значительном диастазе между частями расщепленной грудины. Несложные математические расчеты показывают, что при устранении диастаза 5 см. объем грудной клетки у ребенка 5 лет уменьшается примерно на 400 мл3. Хотя несомненно высокие компенсаторные возможности детского организма помогают больным справляться с возросшим внутригрудным давлением, но это тем не менее осложняет течение послеоперационного периода. Сформированная из расщепленных частей грудина тоньше и менее прочна, чем в норме. Это обстоятельство определенно сказывается на функциональном результате лечения.
Синдром Куррарино - Сильвермана
Синдром Куррарино - Сильвермана (СКС) заключается в раннем синостозе между составляющими частями грудины. В результате этого грудина развивается относительно меньших размеров, чем в норме. И как следствие - возникает деформация всего костного каркаса грудной клетки, чаще по типу комбинированной (сочетание килевидной деформации грудины с западением реберных дуг). Реберные дуги длиннее, чем в норме, и подходят к нижней части грудины под очень острым углом. Мечевидный отросток смещен кзади, в сторону средостения. Иногда этот синдром сочетается с врожденными пороками сердца.
Первое описание хирургической коррекции данного вида ДГК привел Ravitch M. в 1952 году. Он рассматривал СКС как вариант килевидной деформации грудной клетки и предложил оригинальную методику его коррекции. С тех пор об этой патологии в литературе встречаются единичные сообщения. С 1966 года по 1999 год в базе данных Medline нашлось только три литературных источника, в которых описывается этот синдром и методы его оперативной коррекции. Chidambaram B. описал 5 больных с СКС и врожденными пороками сердца. У всех больных имелась выраженная ДГК. К сожалению в данной статье основной упор делается на лечение пороков сердца, совсем не упоминая о коррекции ДГК. В следующей статье Mehta AV так же приводит данные о лечении пороков сердца у больных с СКС. И лишь в одной статье Shamberger RC, Welch KJ описали 5 больных, оперированных по поводу данного синдрома. Авторы применяли резекцию реберных хрящей со 2 по 7, поперечную клиновидную резекцию грудины с последующим ушиванием стернотомного разреза прочным шелком. Никакой дополнительной фиксации грудины не выполнялось. Отдаленные результаты не описываются.
Приобретенные деформации
Приобретенные деформации грудной клетки (ПДГК) - это искривления грудины и ребер, возникшие в следствие внешних воздействий на организм ребенка (воспалительные заболевания, травмы, хирургические операции и т.д.). Чаще всего об этом типе ДГК упоминается как об осложнении после торакопластик по поводу различного рода врожденных деформаций и кардиологических операций. Обращает на себя внимание то, что всеми авторами этот вид ДГК не выделяется в отдельную проблему и подход к их лечению вполне стандартный.
Деформации после перенесенных гнойных заболеваний грудной полости и грудной стенки
Эти деформации являются осложнением запущенных воспалительных процессов, вызванных патогенными микроорганизмами. Ю.Ф. Исаков с соавторами описали 15 больных с хроническими эмпиемами. У всех этих больных имелись значительные деформации грудной клетки, заключающиеся в резком уменьшении ее окружности на стороне поражения, сужении межреберных промежутков, сколиозе грудного отдела позвоночника. У 4 из них так же имелись деформации ребер в следствие остеомиелита. По данным авторов, эти 15 больных составили 2,8% от общего числа детей с бактериальными формами деструкций легких. Подобного рода ДГК в настоящее время встречаются крайне редко, что объясняется эффективностью современных антибактериальных препаратов.
Посттравматические деформации
Травмы грудной клетки у детей встречаются довольно часто. По данным Н.Г. Дамье травмы грудной клетки составляют 3,4% всех травм у детей. В силу мобильности и мягкости костного каркаса они легко поддаются коррекции в остром периоде травмы. Переломы ребер у детей редко приводят к возникновению ДГК. Чаще посттравматические деформации возникают после переломов рукоятки и тела грудины. Подобные ДГК редко приводят к выраженным косметическим дефектам и чаще всего не требуют оперативной коррекции. Однако Norotte G приводит описание 14-летнего пациента с поперечным переломом тела грудины, у которого через два месяца после травмы появилась деформация грудной клетки по типу ВДГК. По поводу чего ему была выполнена корригирующая операция.
Рецидивы после торакопластик по поводу различного рода врожденных ДГК
Возникновение рецидивов напрямую связано со степенью деформации, наличием сопутствующей патологии, возрастом больных, тяжестью оперативного вмешательства и способа торакопластики. Учитывая довольно частую встречаемость врожденных ДГК, особенно в сочетании с различными наследственными синдромами (Марфана или Эллерса-Данлоса), количество осложнений после оперативного их лечения так же остается на высоком уровне. Willital (1977) после выполнения 235 операций с применением пластины Paltia при анализе результатов через 4 года отметил 25% удовлетворительных и плохих результатов. Oelsnitz (1976) обследуя в отдаленном периоде 120 больных, оперированных по классической методике Ребайна, отметил хорошие результаты только у 83 (69,2%). Удовлетворительные и плохие результаты (30,8%) были обусловлены различными по степеням рецидивами деформации. Sbokos (1975) указывают на рецидивы ДГК после торакопластики по Ребайну в 15% случаев. Отмечено, что если для фиксации грудины используют спицы Киршнера, рецидивы возникают в 32% случаев (Дольницкий, 1978). Если суммировать данные литературы о результатах торакопластик с применением металлических фиксаторов, можно отметить, что удовлетворительные и плохие результаты получены в 23,8% случаев. Наибольшим опытом выполнения торакопластик с фиксацией грудины костными трансплантатами располагают Krause и Papiow (1977). Авторы выполнили 87 операций у детей в возрасте от 2 до 15 лет. Отдаленные результаты отслежены у 33 больных и лишь в 41% получен хороший результат. В 48% отмечен удовлетворительный результат. А у 4 больных (3,5%) имелся выраженный рецидив деформации. После торакопластик без применения специальных фиксаторов так же возникают рецидивы. Ravitch M. (1977) отмечал 20% неудовлетворительных результатов после своих операций, Pena (1981) и Ottolenghi (1982) - 15% и 20% соответственно. Robicsek (1974) несколько модифицировал операцию Ravitch M., но тем не менее получил 31% различной степени рецидивов. Haller (1978) выполнил 254 операции по методике Ravitch M. У 32% возникли рецидивы деформации. И лишь 10 детей подверглись коррекции рецидива. Суммарные данные, приведенные в литературе, показывают, что после торакопластик без применения фиксаторов, рецидив возникает у 19,9% больных.
Килевидная деформация грудной клетки («куриная грудь») - это врожденный порок развития, в основном обнаруживающийся у лиц астенического типа телосложения (на фоне диспропорции роста аномально развитой грудины и реберных хрящей) и прогрессирующий по мере развития организма, что впоследствии нередко приводит к формированию заметного косметического дефекта. В ряде случаев патология имеет место у пациентов, страдающих болезнью Марфана, которая, помимо этого проявляется арахнодактилией (удлинением конечностей), долихостеномиелией (высоким ростом), недоразвитием жировой клетчатки и др.
Клинически при килевидной деформации определяется выступающая вперёд грудина с западающими по ее краям ребрами, что придает характерную форму грудной клетке («выстояние» грудной клетки). У подавляющего числа больных выражено западение реберных хрящей справа и/или слева с четвертой по восьмую пару ребер. Края реберных дуг, как правило, особым образом развернуты, переднезадний размер грудной клетки существенно увеличен и практически не изменяется во время дыхательной экскурсии. При этом грудная клетка пациента как бы постоянно находится в состоянии вдоха.
По сути, дефект выявляется уже с самого рождения, становясь с возрастом все более выраженным. Функциональные расстройства со стороны сердечно-сосудистой системы и органов дыхания на протяжении первых лет жизни отмечаются крайне редко - они наблюдаются преимущественно у детей более старшего возраста. Субъективные жалобы (быстрая утомляемость, одышка и ощущение сердцебиения при физической нагрузке) и объективные нарушения (снижение показателя жизненной емкости легких и коэффициента потребления кислорода, повышение минутного объема дыхания и т.д.) максимально выражены при наличии вышеупомянутой болезни Марфана. Однако зачастую беспокойство самих пациентов прежде всего обусловлено именно косметическим дефектом.
Классификаций килевидной деформации грудной клетки было предложено достаточно большое количество, но самая полная и практически значимая из них та, которую разработали Г.А. Баиров и А.А. Фокин. Согласно их предложению выделяют три типа данного дефекта: костальный (изгиб реберных хрящей вперед на фоне невыраженных либо носящих ротационный характер искривлений грудины), манубриокостальный (изгиб вперед рукоятки грудины вместе с двумя-тремя сочленяющимися с ней рёберными хрящами и смещение кзади (часто) тела грудины с мечевидным отростком), и корпорокостальный (грудина или косо направляется вперед и вниз по прямой линии, образуя максимальное выпячивание в районе нижней трети, или же дугообразно выгибается вперед в средней и нижней трети; хрящевые отделы ребер здесь в основном искривлены внутрь).
Диагноз устанавливают на основании данных физикального осмотра. Оценить состояние органов грудной клетки и установить выраженность развившейся деформации позволяет рентгенологическое исследование: загрудинное пространство обычно увеличено, сердце часто каплевидной формы и развернуто по своей оси. В боковой проекции грудина представлена как бы отдельными отграниченными друг от друга сегментами. При необходимости назначаются дополнительные методики (сонография, исследование функции внешнего дыхания электрокардиография и др.). Затем исходя из полученных результатов разрабатывается тактика ведения пациента.
Килевидная грудная клетка – это одна из разновидностей деформации грудной клетки, при которой форма груди напоминает лодочный киль или куриную грудь. Такая деформация носит генетический характер и является, по сути, косметическим дефектом, за исключением случаев, когда происходит сужение грудной клетки, что отрицательно влияет на функционирование внутренних органов.
Классификация килевидных деформаций грудной клетки
Килевидная деформация может врожденной и приобретенной
Выделяют три основных типа килевидной деформации:
- 1 тип — костальный. Грудина удлинена и выступает вперед. Мечевидный отросток превышает норму по размеру и вдается в полость грудной клетки. Форма реберных хрящей не изменена, сами хрящи вместе с грудиной выступают вперед, что придает груди форму пирамиды.
- 2 тип — манубриокостальный. Грудина недоразвита, укорочена и выступает вперед вместе с мечевидным отростком. По бокам грудная клетка вдавлена внутрь, что также усиливает эффект ее выпячивания вперед. Ребра при этом искривлены и имеют горизонтальную направленность. Мышцы переднего участка диафрагмы недоразвиты. Также при таком типе деформации может быть диагностировано опущение сердца.
- 3 тип – корпокостальный. Грудина укорочена и раздается вширь, а также значительно выступает вперед. Ребра (со второго по четвертое)выпячиваются вперед в виде дуги. Большие грудные мышцы прикрепляются по направлению кнаружи.
По строению грудной клетки килевидный дефект бывает симметричным и асимметричным .
Причины развития
Одной из основных причин формирования килевидного дефекта грудной клетки является генетическая предрасположенность. Такая патология не всегда бросается в глаза в раннем детстве – в некоторых случаях ее диагностируют только по прошествии нескольких лет, так как с возрастом кости ребенка становятся тверже, и деформация выражается сильнее. Кроме того, врожденная килевидная деформация грудной клетки может сопровождаться рядом других дефектов, например, долихостеномиелией или арахнодактилией.
Заболевания костной системы организма также могут повлиять на происхождение и развитие подобного дефекта. Так, например, сколиоз, кифоз, заболевание, провоцирующее накопление солей кальция в связках позвоночника (болезнь Бехтерева), порок сердца могут спровоцировать неправильное развитие грудной клетки в виде «куриной грудки».
Симптомы
Дети, имеющие килевидную деформацию грудной клетки, как правило, имеют астеническое телосложение, и от этого дефект заметен сильнее. Грудная клетка расширена, при дыхании не вздымается и не сжимается, поэтому складывается впечатление, что ребенок всегда находится в состоянии вдоха.
Ребра с 4-го по 8-е западают с одной либо с обеих сторон грудной клетки, их края развернуты кнаружи.
Килевидная деформация в легкой форме является косметическим дефектом, тогда как деформация в сочетании с синдромом Марфана (патологией развития соединительной ткани) может вызвать проблемы в работе сердца, сосудов и легких, одышку и быструю утомляемость.
Диагностика
При осмотре врач-ортопед обращает внимание на внешнее проявление дефекта и направляет пациента на дополнительные обследования:
- Рентгенологическое обследование. Позволяет уточнить степень и выраженность деформации, выявить наличие заболеваний позвоночника.
- Компьютерная томография и магнитно-резонансная томография. Используется для определения наличия либо отсутствия изменений внутренних органов грудной клетки (сердца, легких), а также для выявления сопутствующих осложнений.
- Консультации и обследования в области кардиологии и пульмонологии. Как правило, пациенту назначается ЭКГ для выявления нарушений в работе сердца и спирометрия для обследования легких.
- Спинография. С помощью этого метода исследования определяется наличие патологии развития позвоночника, а также ее степень.
Лечение

Существует два пути лечения килевидного дефекта грудной клетки:
- консервативное,
- оперативное.
Консервативное лечение применяют на ранних стадиях развития деформации и только в раннем детском возрасте. Дело в том, что на ранних этапах развития данная деформация носит характер косметического дефекта, не влияя на работу внутренних органов. У детей костная ткань более гибкая и эластичная, нежели у взрослых, поэтому консервативное лечение может принести свои плоды.
Процедуры, входящие в состав консервативного лечения:
- Массаж.
- Лечебная физическая культура.
- Курс противовоспалительных и обезболивающих препаратов.
- Компрессионная система Ферре.
Данные методы лечения направлены на улучшение работы кровеносной системы, метаболизма, укрепление мышц грудной клетки, что, несомненно, улучшит эстетический вид грудной клетки.
Оперативное лечение назначают в двух случаях:
- если у пациента нестабильное эмоциональное состояние на фоне психологического комплекса, и он убежден, что лишь операция поможет устранить дефект и восстановить нормальную форму грудной клетки (однако врачи не рекомендуют проводить такую операцию без веских причин);
- если патология негативно сказывается на работе внутренних органов грудной клетки, препятствуя их нормальному виду и функционированию и вызывая серьезные заболевания сердца, сосудов и легких.
В настоящее время для устранения килевидной деформации груди используются:
- Малоинвазивное вмешательство (методика Абрамсона), при котором делаются два небольших надреза по бокам грудной клетки, через них к ребрам прикрепляются две металлические пластины. К этим пластинам крепится одна большая пластина, которая позволяет выправить дефект. Такая конструкция снимается через несколько лет.
- Операция с открытым доступом (метод Равича), при котором разрезается кожа под молочными железами, и от ребер отделяются грудные мышцы. Затем реберный каркас приводится в физиологически правильное положение путем сшивания надхрящницы и уменьшения межреберных промежутков.
После операции следует период восстановления, при котором рекомендуется пройти курс массажа, ЛФК и физиопроцедур.
Деформация грудной клетки
представляет собой врожденное или приобретенное изменение формы грудной клетки. Термин «грудная клетка» означает - костно-мышечный каркас верхней части туловища, который защищает внутренние органы. Деформация грудной клетки оказывает неизбежное влияние на сердце, легкие и другие органы, расположенные в грудной полости, вызывая нарушение их нормальной деятельности.
Причиной различных деформаций грудной клетки является аномальное развитие хрящей ребер и грудины. У большинства детей такие аномалии заметны уже при рождении, а в некоторых случаях становятся видимыми в позднем детском возрасте. Дефект соединения правого и левого зачатков грудины в процессе эмбрионального развития приводит к тому, что в верхнем или нижнем отделе грудины образуется расщелина. Наблюдаемая иногда расщелина всей грудины сочетается с протрузией перикарда или всего сердца, а также с тяжелыми врожденными пороками сердца.
Врожденные и приобретенные деформации грудной клетки встречаются у 4% населения. В зависимости от степени своей выраженности, многие виды деформации грудины и ребер вызывают у пациентов функциональные нарушения со стороны сердечно-сосудистой и дыхательной систем. Вследствие костных и хрящевых дефектов снижается защитная и каркасная функции грудной клетки. В результате косметических недостатков у детей развиваются выраженные психологические расстройства, дети становятся замкнуты в себе, сторонятся сверстников. Эти обстоятельства отрицательно сказываются на гармоничном развитии детского организма и социальной адаптации больных.
Дети, имеющие резко выраженную деформацию грудной клетки, как правило, имеют пониженное систолическое артериальное давление и повышенное диастолическое, а также у них повышено венозное давление, что весьма неблагоприятно сказывается на кровообращении. В результате чего дети быстро устают, являются астенизрованными, нередко отстают в физическом развитии. Однако при каждой степени деформации грудной клетки состояние ребенка может быть компенсированным, субкомпенсированным и декомпенсированным, в зависимости от индивидуальных особенностей организма, темпа роста, нагрузок и сопутствующих заболеваний.
В зависимости от локализации деформации грудной клетки выделяют нарушение формы передней, задней и боковых стенок грудной клетки. Причем, выраженность деформации может быть различной: от почти незаметного косметического дефекта до грубой патологии, которая вызывает нарушение работы сердца и легких.
Как уже было сказано выше, все деформации грудной клетки можно разделить на две группы: врожденные (диспластические) и приобретенные. Как правило, врожденные деформации встречаются реже, чем приобретенные.
Приобретенные деформации грудной клетки развиваются в результате различных заболеваний, таких, как хронические заболевания легких, костный туберкулеза, и , также они могут развиться вследствие травм и ожогов области грудной клетки.
Врожденные деформации грудной клетки
обусловлены недоразвитием или аномалиями развития позвоночника, ребер, грудины, лопаток и мышц грудной клетки. Самые тяжелые деформации наблюдаются при нарушении развития костных структур. Врожденные деформации грудной клетки, как правило, характеризуются изменением формы передней поверхности грудной клетки.
Наиболее часто встречающиеся врожденные деформации грудной клетки - это воронкообразная грудная клетка, плоская грудная клетка и килевидная грудная клетка.
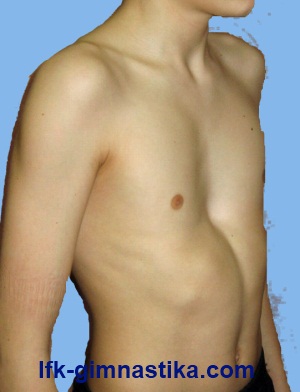 Воронкообразная деформация грудной клетки
.
Воронкообразная деформация грудной клетки
.
Воронкообразная грудная клетка (или как ее еще называют - «грудь сапожника») - это нарушение формы груди
, характеризующееся неполноценностью реберных хрящей, в результате чего появляется углубление в средней и нижней части грудной клетки. Является самым распространенным пороком развития грудины (составляет 91% всех врожденных деформаций грудной клетки). Грудная клетка увеличена в поперечном направлении, возникают выпуклость () и боковые искривления в грудном отделе позвоночника. С ростом ребенка деформации становятся более выраженными. Растущие ребра как бы подтягивают и вдавливают внутрь грудину. При этом происходит смещение грудины влево и несколько поворачивается сердце и крупные сосуды. При данном пороке развития в результате западения грудины происходит уменьшение объема грудной полости. Резко выраженное нарушение формы груди приводит к искривлению позвоночника, смещению сердца, также нарушению работы сердца и легких и изменению артериального и венозного давления.
Предполагается, что воронкообразная деформация груди возникает из-за генетически обусловленного изменения нормальной структуры хрящей и соединительной ткани. У детей с воронкообразной грудью часто наблюдаются множественные пороки развития, а в семейном анамнезе выявляются случаи аналогичной патологии у близких родственников. У новорожденных и детей младшего возраста данная деформация мало заметна. Западение ребер и грудины усиливается во время вдоха (парадокс вдоха). Как было сказано выше, по мере роста ребенка патология становится более выраженной и к 3 годам достигает максимума. Дети с этой врожденной патологией, как правило, отстают в физическом развитии, страдают вегетативными расстройствами и частыми простудными заболеваниями. В дальнейшем данная деформация грудной клетки становится фиксированной. Постепенно глубина воронки увеличивается, достигая 7-8 см. У ребенка развивается сколиоз и грудной кифоз. Выявляется уменьшение дыхательных экскурсий грудной клетки в 3-4 раза по сравнению с возрастной нормой. Наблюдается рост нарушений со стороны сердечно-сосудистой и дыхательной системы.
Ворнокообразная грудная клетка имеет три степени деформации:
При первой степени воронкообразной грудной клетки глубина смещения грудины («воронки») находится в пределах 2 см, без смещения сердца. При второй степени - глубина деформации не более 4 см, при смещении сердца на 2-3 см. Третья степень воронкообразной грудной клетки характеризуется глубиной деформации более 4 см, а также смещением сердца более чем на 3 см.
Лечение воронкообразной грудной клетки:
При этой врожденной деформации грудной клетки консервативная терапия (ЛФК, массаж и др.) является неэффективной. Незначительные деформации, которые не сопровождаются заметным нарушением кардиореспираторной функции, можно оставить для наблюдения без операции. При второй и третьей степенях деформации показана оперативная реконструкция грудной клетки для того, чтобы создать нормальные условия для работы сердца и легких. Операции проводятся по достижении ребенком возраста 6-7 лет. Существует много способов оперативного лечения, но надо отметить, что желаемого результата травматологам удается добиться только у 40-50% пациентов. Радикальное вмешательство направлено на увеличение объема грудной полости. С этой целью после мобилизации грудино-реберного комплекса позади грудины устанавливается специальная пластинка (распорка) из нержавеющей стали и фиксируется к четвертому или пятому ребру с каждый стороны. Через 6 месяцев или позднее распорка может быть удалена.
В последнее время для лечения воронкообразной грудной клетки используется метод двух магнитных пластин, который состоит в том, что одну пластинку имплантируют за грудину, а вторую устанавливают снаружи на специальном корсете. Наружный магнит подтягивает внутреннюю пластинку кпереди, постепенно устраняя таки образом деформацию грудной клетки пациента.
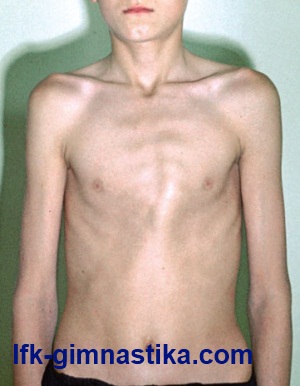 Килевидная деформация грудной клетки
.
Килевидная деформация грудной клетки
.
Килевидная грудная клетка ("куриная грудь") - это врожденная деформация грудной клетки, характеризующаяся выпячиванием вперед грудины и ребер, увеличением переднезаднего размера. Данная патология обусловлена избыточным разрастанием реберных хрящей. Обычно разрастаются хрящи пятых-седьмых ребер. При килевидной грудной клетке грудина резко выступает вперед, ребра подходят к ней под острым углом, придавая груди характерную форму киля. Данная деформация грудной клетки чаще врожденная, хотя может быть и приобретенной в результате рахита, костного туберкулеза и др. Как правило, этот вид деформации встречается у детей 3-5-летнего возраста. По мере роста ребенка нарушение формы груди становится более выраженным, возникает значительный косметический дефект. Сердце приобретает форму капли (так называемое "висячее сердце"). Этот вид деформации сравнительно редко сопровождается нарушением функции легких и сердца. Происхождение этого вида порока развития связывают с генетическими аномалиями, которые отрицательно влияют на дифференцировку тканей в период брионального развития плода. В результате этого возникает дисплазия тканей грудной клетки и аномалия строения диафрагмы. У пациентов с килевидной деформацией груди отсутствует передняя часть диафрагмы, а боковые участки, прикрепляющиеся к седьмым-восьмым ребрам, гипертрофированы. Это приводит к втяжению боковых отделов груди и выпячиванию грудины кпереди, а также к уменьшению объема грудной клетки. С возрастом изменения прогрессируют, в результате чего происходит постепенное нарастание сдавления внутренних органов, что в свою очередь является следствием нарушения функции легких и сердечно-сосудистой системы.
Килевидная деформация грудной клетки вызывает у детей только косметический дефект, при функциональном обследовании не выявляется каких-либо отклонений от возрастных норм. Однако у подростков и у взрослых данный вид деформации может вызывать функциональные расстройства, например: снижение жизненной емкости легких, повышение минутного объема дыхания, снижение коэффициента потребления кислорода и др. Эти расстройства возникают вследствие снижения подвижности ребер, а также нахождениия всего грудино-реберного комплекса в состоянии "постоянного вдоха". Как правило, пациенты с килевидной грудной клеткой предъявляют жалобы на одышку, быструю утомляемость, сердцебиение, которые возникают при физической нагрузке.
Что касается лечения, то оперативное вмешательство при килевидной деформации грудной клетки показано только при условии нарушения функций внутренних органов.
Виды оперативного вмешательства при килевидной деформации грудной клетки: операция Абрамсона (миниинвазивная коррекция, аналог операции Насса) и операция стерно-хондропаластики (аналог операции Равича). Разрабатываются и миниинвазивные методы коррекции с использованием эндоскопической техники, цель которых избежать разрезов на грудной стенке. В ходе операции устраняется искривление грудины, деформация ребер, а также коррекция реберных хрящей. Как правило, операция не проводится детям младше 5 лет. Также в детском возрасте возможно консервативное лечение с использованием ортезов (корсет), а в последнее время наиболее эффективным методом считается использование динамической компрессионной системы по Ферре.
Плоская деформация грудной клетки
.
Плоская грудная клетка является результатом особенностей телосложения. При данной деформации грудной клетки наблюдается уменьшение переднезадних размеров грудной клетки в объеме без нарушения функций сердца, легких, сосудов. Надо отметить, что плоская грудная клетка является не заболеванием, а вариантом развития. Как правило, лечения не требует.
Также к врожденным деформациям грудной клетки относят следующие деформации:
- выгнутая грудина
- врожденная расщелина грудины
- синдром Поланда
Выгнутая грудина является самым редким типом деформации грудной клетки . Иначе ее называют верхним килем или синдромом Куррарино - Сильвермана. При данном типе деформации грудной клетки в верхней части груди образуется выступающая борозда, образованная ранним окостением грудины в области угла Льюиса (сочленение рукоятки и тела грудины) и переросшими хрящами двух ребер, тогда как другая часть грудной клетки выглядит нормально. В некоторых случаях выгнутая грудина может сочетаться с умеренно выраженной воронкообразной деформацией в нижней части грудины, однако, данная деформация не поддается коррекции. Эта деформация грудной клетки является исключительно косметическим дефектом. Коррекция возможна путем стерно-хондропластики по типу операции Равича, с одновременным остеосинтезом или без него.
Врожденная расщелина грудины
представляет собой врожденную патологию. По статистике, она встречается у 2% людей. Пациент с такой патологией имеет частично или полностью расщепленную грудину. Данная патология является серьезной, это не только эстетический дефект: при расщелине груди передняя поверхность сердца и магистральные сосуды не защищены грудной клеткой, а располагаются сразу под кожей. Единственный способ лечения расщелины груди - оперативное вмешательство. Тип операции зависит от возраста пациента.
У детей в возрасте до 1 года применяется следующий метод оперативного вмешательства: грудина частично иссекается и сшивается по средней линии. Однако, половины груди соединяются вместе только пока ребенок очень мал, и его кости сохраняют некоторую гибкость. Поэтому у детей постарше, от 1 года до 3 лет, применяется следующий метод операции: операция начинается так же, с частичного иссечения грудины, а затем выполняется расширение грудной клетки. Это достигается с помощью заполнения расхождения между сегментами грудины реберными аутотрансплантатами. Для надежной фиксации аутотрансплантантов, а также предотвращения последующего западения грудины и возможной деформации внутренних органов, за грудину устанавливается титановая пластина.
Синдром Поланда или реберно-мышечный дефект
представляет собой генетическую патологию, и в случае, если один из родителей страдает данным синдромом, у ребенка в 50% случаев также вероятно проявление этого же синдрома. Синдром Поланда затрагивает все структуры грудной стенки: грудину, ребра, мышцы, подкожно-жировой слой и позвоночник.
В виду необходимости комплексного восстановления грудной клетки синдром Поланда лечится только с помощью оперативного вмешательства. При этом, одной операции нередко бывает недостаточно. Сначала устраняется реберный дефект, восстанавливается костная деформация, благодаря чему восстанавливаются защитные свойства грудной клетки. Целью второй операции является улучшение косметического результата. Данная операция заключается в моделировании молочной железы (эндопротезирование недоразвитой молочной железы у женщины и большой грудной мышцы у мужчин),а также выполняется мышечная пластика. Во многих случаях синдром Поланда сочетается с короткими и сросшимися пальцами рук на стороне поражения (так называемая брахи-синдактилия), что требует помощи хирурга ортопеда или реконструктивного хирурга, который имеет немалый опыт в данной области.
В общем и целом, о лечении деформаций грудной клетки можно сказать, что консервативные методы лечения (массаж, ЛФК, спорт, плавание) в таком случае обычно являются неэффективными. С целью диагностики изменений сердца и легких, которые обусловлены деформацией грудной клетки, пациент проводит целый комплекс обследований, куда входят: рентгенография легких, эхокардиография, ЭКГ и др.
 "Ведомости": рейтинг прозрачности госзакупок показал их непрозрачность и многомиллиардные потери государства
"Ведомости": рейтинг прозрачности госзакупок показал их непрозрачность и многомиллиардные потери государства
 Ведение бухучета, ведение бухгалтерского учета, бухгалтерское обслуживание, бухгалтерское сопровождение
Ведение бухучета, ведение бухгалтерского учета, бухгалтерское обслуживание, бухгалтерское сопровождение
 Помадка на пасхальный кулич из сахарной пудры, белковая, с желатином — Рецепт помадки для
Помадка на пасхальный кулич из сахарной пудры, белковая, с желатином — Рецепт помадки для
